Radiologia Brasileira - Publicação Científica Oficial do Colégio Brasileiro de Radiologia
AMB - Associação Médica Brasileira CNA - Comissão Nacional de Acreditação
 Vol. 47 nº 4 - Jul. / Ago. of 2014
Vol. 47 nº 4 - Jul. / Ago. of 2014
|
ARTIGO DE REVISÃO
|
|
|
|
|
Autho(rs): Keith Herr1; Valdair F. Muglia2; Walter José Koff3; Antonio Carlos Westphalen4 |
|
|
Descritores: Glândula adrenal; Adenoma; Câncer; Diagnóstico; Radiologia. |
|
|
Resumo: INTRODUÇÃO
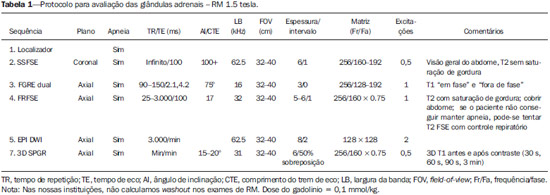
O uso de imagem e manuseio de lesões da glândula adrenal tem sido objeto de intensa pesquisa e controvérsia nos últimos 25 anos, em conjunto com o aumento do uso de métodos de imagem de anatomia seccional como um componente fundamental da assistência médica moderna. Excetuando-se os casos em que há uma doença adrenal especificamente determinada, tal como a definição de hipertensão associada à síndrome de Cushing, a descoberta de uma lesão adrenal normalmente é acidental, durante a investigação por imagem de doenças não relacionadas. Estudos de autópsia demonstram uma prevalência de massas adrenais descobertas incidentalmente, os "incidentalomas", de cerca de 6%, aproximando-se da prevalência de 4% à tomografia computadorizada (TC)(1,2). A prevalência, no entanto, aumenta com a idade, a partir de 1% de indivíduos com menos de 30 anos a 7% dos indivíduos com mais de 70 anos de idade(1). No geral, aproximadamente 75% dos adenomas não funcionantes representam incidentalomas(3), todavia, uma proporção elevada, de até 40–60%, representará doença metastática na população oncológica(4,5). Distinguir doença benigna da adrenal de alterações malignas é essencial, uma vez que o diagnóstico preciso afetará o manuseio do paciente, o que pode variar desde conduta expectante a uma investigação mais aprofundada, ou instituição de terapia local e/ou sistêmica definida. O estudo por imagem da adrenal mostrou significativa evolução nas últimas décadas, como novas técnicas e tecnologias sendo aplicadas na investigação da doença adrenal. Nesta revisão, vamos discutir em detalhe a caracterização de lesões adrenais, com ênfase na TC, na ressonância magnética (RM) e na tomografia por emissão de pósitrons (PET). Os recentes avanços na medicina nuclear, no ultrassom com contraste (CEUS – contrast-enhanced ultrasound), TC de dupla energia e espectroscopia por RM também será abordada brevemente. LESÕES BENIGNAS Adenoma Embora o diagnóstico diferencial de uma massa adrenal descoberta por acaso é amplo, estatisticamente sempre será mais provável a possibilidade de um adenoma(6). Assim, cabe ao radiologista determinar que a lesão é um adenoma, sempre que possível, ou que possa ser descartada como tal. Frequentemente, no entanto, uma massa adrenal não pode ser completamente caracterizada no momento da imagem inicial. Características morfológicas, como o tamanho, a forma e a homogeneidade, podem ser úteis em sugerir um diagnóstico, mas esses critérios, isoladamente, frequentemente não são definitivos. Entre estes critérios, o tamanho é particularmente importante: lesões adrenais menores tendem a ser benignas e as maiores são mais propensas a serem malignas(6–10). Recentemente, o American College of Radiology analisou os dados de literatura disponíveis e recomendou que nódulos incidentais medindo até 1 cm podem ser ignorados; nódulos indeterminados, medindo entre 1 cm e 4 cm precisam de avaliação subsequente ou acompanhamento para estabelecer a estabilidade; e lesões > 4 cm devem ser submetidos a biópsia ou PET(6). Estas recomendações estão resumidas na Figura 1. Estabilidade do tamanho ao longo de um período de 12 meses confere benignidade, e a comparação com qualquer imagem anterior, disponível, deve ser buscada para se evitar exames adicionais desnecessários. Embora os adenomas possam, excepcionalmente, crescer(11), qualquer alteração no tamanho requer uma investigação adicional(12). 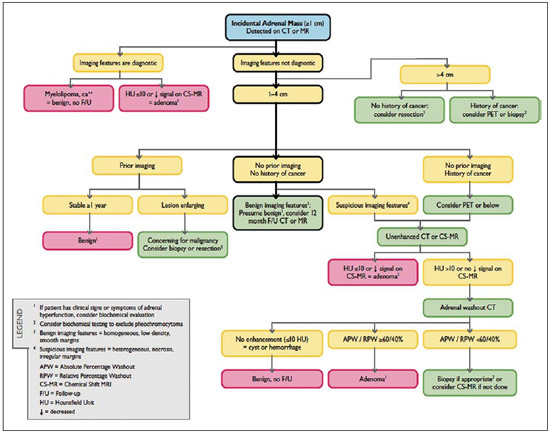 Figura 1. Algorítimo utilizado na investigação de nódulo adrenal detectado incidentalmente em TC ou RM. (Com permissão do American College of Radiology, em Managing incidental findings on abdominal CT: white paper of the ACR incidental findings committee. J Am Coll Radiol. 2010;7:754–73) A maioria dos adenomas adrenais contém lipídios intracelulares, o que serve como um precursor dos hormônios corticais adrenais. Identificação do abundante conteúdo de lipídios intracelulares em estudos de imagem é suficiente para excluir malignidade em quase todos os casos de incidentalomas. Embora vários limiares de atenuação tenham sido propostos para o diagnóstico de um adenoma, com base na presença de lipídio intracelular, na prática clínica um valor de corte de 10 unidades Hounsfield (UH) é o mais frequentemente utilizado. Uma massa adrenal sólida, sem gordura macroscópica detectável e com densidade de 10 UH ou menos na TC sem contraste é considerada um adenoma (Figura 2). Este limiar tem especificidade de 100% e sensibilidade de cerca de 75%(6,10,13). Para medir a atenuação de uma lesão, a região de interesse deve cobrir metade a dois terços da lesão numa imagem axial, evitando áreas de necrose ou calcificação(12). 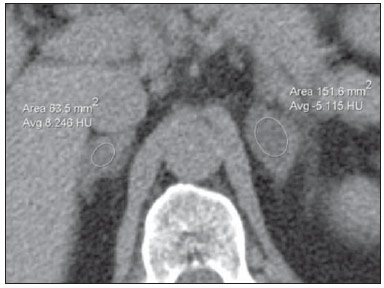 Figura 2. Adenomas adrenais bilaterais. As regiões de interesse delineadas em ambos nódulos adrenais demonstram uma densidade menor do que 10 UH, indicativas de adenoma ricos em lipídios. A sensibilidade relativamente baixa da TC sem contraste é explicada pelo fato de que apenas cerca de 70% dos adenomas adrenais contêm lipídios intracelulares em quantidade suficiente para ser detectada no critério de densidade média inferior a 10 HU(14). Para estas lesões indeterminadas, o meio de contraste intravenoso pode ser usado numa tentativa de caracterizar um adenoma com base na dinâmica do contraste, ou washout. Isto se baseia na observação de que as lesões benignas adrenais têm washout mais rápido do que os tumores adrenais primários ou metástases adrenais(6,9,15,16). A avaliação combinada de imagens sem contraste, fase venosa portal (VP, de 60 a 90 segundos de atraso) e tardias (T, geralmente 15 minutos após contraste) permite o cálculo do percentual de washout absoluto (APW – absolute percent washout). O APW é derivado a partir da fórmula: [(densidade na VP – densidade T / densidade na VP – densidade sem contraste) × 100%]. Quanto maior o washout, maior a probabilidade de a lesão ser benigna, com um limiar geralmente aceito de > 60% para representar patologia benigna(6,15,17). Se uma massa adrenal é detectada durante a aquisição de um estudo de pós-contraste, por alguma outra indicação sem imagens sem contraste iniciais, imagens tardias podem ser posteriormente obtidas e o washout relativo (RPW – relative percent washout) pode ser calculado utilizando-se a fórmula: (densidade na VP – densidade tardia / densidade na VP). Valores de RPW > 40% são geralmente usadas para definir lesões benignas. No entanto, alguns investigadores demonstraram uma acurácia aceitável utilizando um valor de corte de 50%(6,15,17,18) (Figura 3). Apesar de vários pontos de atraso de tempo terem sido propostos, geralmente, atraso de 10 ou 15 minutos é empregado para fins de cálculo da porcentagem de washout. Usando uma amostra relativamente pequena de 61 pacientes, Kamiyama et al. demonstraram especificidade de 100% em discriminar adenomas pobres em lipídios de não adenomas, utilizando uma fase tardia de 5 minutos e um limiar de 48% para washout absoluto e 35% para washout relativo, com sensibilidade de 78% e 74%, respectivamente. Se reproduzidos, estes resultados sugerem que um intervalo mais curto pode ser utilizado sem sacrificar a acurácia diagnóstica. Programas online para cálculos destes valores estão disponíveis para determinar a porcentagem de lavagem (washout) e auxiliar a interpretação (ver, por exemplo, http://www.chestx-ray.com/index.php/calculators/adrenal-characterization)(19). 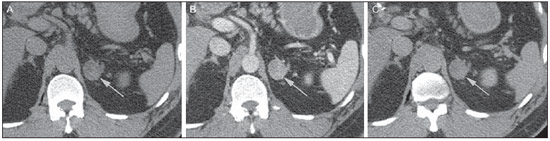 Figura 3. Nódulo adrenal identificado incidentalmente em TC realizada para investigação de dor abdominal (setas). A região de interesse delineada no nódulo adrenal demonstra uma densidade de 13 UH na aquisição sem contraste (A), 80 UH na fase portal venosa (B), e 36 UH na fase tardia, 12 minutos após a injeção do contraste (C). Esses valores correspondem a um washout relativo de 55% e absoluto de 66%, e são diagnósticos de um adenoma. A presença de lipídios intracelulares em adenoma adrenal também pode ser detectada por meio da técnica chemical shift na RM. O fenômeno do deslocamento químico depende das frequências diferenciadas do movimento de precessão de prótons em lipídios e água dentro do mesmo voxel. Estes prótons têm precessão "em fase" em um tempo de eco de 4,2 milissegundos, em um campo de 1,5 tesla, com um vetor resultante positivo, ou em direções opostas, ou "fora-de-fase", em um tempo de eco de 2,1 milissegundos, o que resulta num cancelamento do sinal de prótons na água e gordura(20). Um adenoma rico em lipídios, por conseguinte, irá perder sinal nas imagens "fora-de-fase", quando comparado com intensidade de sinal "em fase", bem como em relação a órgãos que não contêm gordura microscópica (Figura 4). Ambos os métodos, quantitativo e qualitativo de avaliação de mudança de sinal nas lesões adrenais nas imagens "em fase" e "fora-de-fase", parecem ser igualmente eficazes na diferenciação de adenomas adrenais de metástases, e a relação adrenal-baço, aparentemente, tem o melhor desempenho entre as técnicas quantitativas, incluindo a comparação com músculo e fígado, como demonstrado em um estudo de Mayo-Smith et al.(21). A acurácia da técnica do desvio químico pela RM na caracterização da lesão adrenal é semelhante à da CT; no entanto, a RM pode ser particularmente útil na caracterização de nódulos adrenais indeterminados, com uma atenuação na TC sem contraste entre 10 e 30 UH, enquanto o padrão de washout na TC com contraste pode ser mais valioso para a caracterização de nódulos com valores de atenuação superiores a 30 UH(22–24). 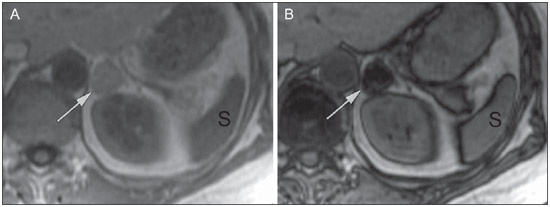 Figura 4. Nódulo adrenal identificado em TC realizada para o estadiamento de câncer do cólon (setas). O nódulo tem uma intensidade de sinal elevada, quando comparada ao baço, na imagem de RM "em fase" (A), mas essa relação é invertida na aquisicão "fore-de-fase", uma vez que o nódulo contém gordura microscópica (B). Esses achados são diagnósticos de um adenoma rico em lipídios. S, baço (spleen). Em contraposição à abundância de dados que apóiam o uso do chemical shift à RM para distinguir lesões adrenais benignas de malignas, tem havido poucos estudos com o uso de contraste dinâmico na RM para esta finalidade. Embora a observação de que as lesões adrenais benignas tendem a acumular rapidamente o meio de contraste, e que a lavagem (washout) do gadolínio parece constante, não há critérios hemodinâmicos estabelecidos e, no momento, o uso da RM com contraste dinâmico na avaliação de patologia adrenal não tem aceitação generalizada(25–27). Mielolipoma O mielolipoma da adrenal é uma neoplasia rara composta por elementos de gordura e hematopoiéticos macroscópicos. Sua prevalência em autópsias é de 0,08–0,4%(28). Esta afecção raramente representa um desafio diagnóstico em imagem, pois o teor de tecido adiposo macroscópico destes tumores é facilmente perceptível como focos de atenuação de gordura na TC, com medidas de densidade geralmente produzindo valores inferiores a –30 UH, ou perda de sinal em sequências com supressão de gordura na RM (Figura 5). Os lipomas e lipossarcomas são incluídos no diagnóstico diferencial dessas massas, no entanto, um sítio primário na adrenal para estes tumores é ocorrência extremamente rara. Feocromocitomas raramente sofrem degeneração lipídica e podem ter focos de atenuação de gordura na TC, mas esta neoplasia pode, normalmente, ser distinguida do mielolipoma, em bases clínicas(29). 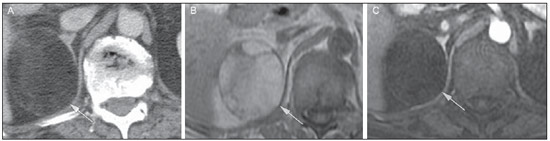 Figura 5. Mielolipoma (setas). A TC demonstra focos de gordura macroscópica na lesão (A). Nas imagens de RM, a gordura macroscópica é caracterizada pela perde de sinal nas imagens ponderadas em T1 adquiridas com supressão de gordura (B, sem supressão de gordura; C, com supressão de gordura, após contraste intravenoso). Cistos/infecção adrenal Lesões císticas adrenais são responsáveis por apenas cerca de 6% das lesões adrenais incidentalmente detectadas(30). Cistos endoteliais representam a maioria (45%), seguidos por pseudocistos de infecção ou trauma anterior (39%), e infecções parasitárias, geralmente de origem equinococócica (7%)(30). Cistos verdadeiros e pseudocistos têm conteúdo líquido e podem ser reconhecidos como lesões com atenuação homogênea, próxima à da água, nas imagens de TC sem contraste, a menos que estejam complicados por hemorragia, o que resulta em um aumento na atenuação. Nível líquido, de sedimentação das camadas de hemoderivados, em um cisto hemorrágico também pode ser visto, assim como calcificações e septações periféricas(28). A maioria dos cistos não complicados tem densidade no intervalo de 0 a 10 UH, em ambos os exames de pré e pós-contraste. Embora a ocorrência de reforço parietal em um cisto, após meio de contraste intravenoso, possa ocorrer, a presença de reforço interno não é esperada; por conseguinte, pode ser difícil distinguir um cisto de um adenoma em exames de TC sem contraste, pois os valores de densidade se sobrepõem. No entanto, este não é um dilema clínico importante, pois ambas são lesões benignas e, se necessário, a diferenciação e um diagnóstico definitivo podem ser feitos com ultrassom ou RM. Na RM, um cisto simples terá baixo sinal, homogêneo, nas imagens ponderadas em T1, e alto sinal nas imagens ponderadas em T2 (Figura 6). Um cisto hemorrágico adrenal pode demonstrar aumento de sinal T1, por metemoglobina extracelular. Lesões císticas, geralmente podem ser tratadas de forma conservadora. Aspiração percutânea pode ser indicada, se houver preocupação com uma possível necrose de liquefação de uma doença subjacente ou se o cisto for maior do que 6 cm, de paredes espessas ou sintomático(28,30). 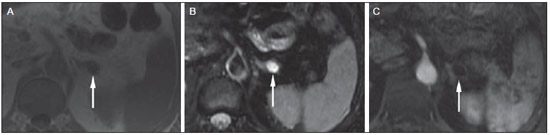 Figura 6. Cisto adrenal. Um pequeno cisto uniloculado é identificado na glândula adrenal esquerda (setas). Intensidade de sinal baixa nas imagens ponderadas em T1 (A), elevada nas imagens ponderadas em T2 (B), similar ao liquor, e ausência de impregnação após a injeção de gadolínio (C) são caracteríticas típicas. A infecção da glândula adrenal por Echinococcus granulosus, parasita que pode provocar a formação de cistos, é conhecida como cisto hidático. Achados de imagem dependem do estádio da infecção, podendo ser puramente cística, cisto septado, ou com cistos filhos, ou mesmo sólido. A calcificação é um achado variável(28). A prevalência da tuberculose adrenal não é conhecida, porém, esta afecção é uma das principais causas de insuficiência adrenal primária em países em desenvolvimento(31,32). Os achados de imagem dependem da fase da infecção. Os sinais típicos incluem aumento uni ou bilateral, com densidade ou sinal heterogêneo nas glândulas adrenais, com áreas de necrose na doença ativa, e calcificação na infecção tardia ou de resolução(32,33). Análise do tecido é necessário para confirmar o diagnóstico, mas o tratamento é frequentemente iniciado empiricamente, referendado pelos achados clínicos de tuberculose ou teste cutâneo positivo(31). Dois dos mais importantes diagnósticos diferenciais para tuberculose adrenal, particularmente nas regiões do sul da América do Sul, são a histoplasmose e a paracoccidioidomicose. O perfil clínico típico destas infecções é um jovem do sexo masculino, com exposição ocupacional rural para Histoplasma capsulatum ou Paracoccidioides brasiliensis, com tosse e outros sintomas semelhantes aos da gripe. O envolvimento adrenal tende a ser assintomático, mas como na tuberculose adrenal, pode levar a insuficiência adrenal, se houver extensão bilateral. Os achados de imagem são indistinguíveis dos da tuberculose adrenal (Figura 7)(31,34). 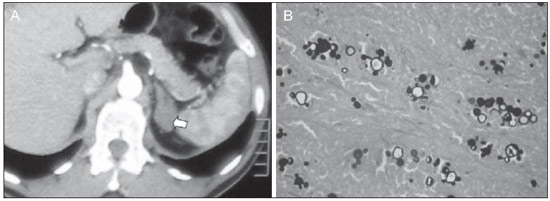 Figura 7. Paracoccidiomicose. Uma lesão adrenal com impregnação heterogênea pelo meio de contraste intravenoso é indetificada (seta em A). Paracoccidioides brasiliensis na glândula adrenal de um paciente com insuficiênica adrenal (B) (magnificação 100×, metionamina de prata). (Com permissão do Instituto de Medicina Tropical de São Paulo, em Identification of Paracoccidioides brasiliensis in adrenal glands biopsies of two patients with paracoccidiomycosis and adrenal insufficiency. Rev Inst Med Trop S Paulo. 2009;51:45–8). Hemorragia Hemorragia adrenal pode ser vista em traumatismo, coagulopatia e sepse, ou ser iatrogênica, decorrente de cirurgia ou venografia adrenal(35,36). Após trauma, a hemorragia adrenal é comumente associada a outras lesões fora das adrenais e implica, portanto, em uma inspeção cuidadosa para lesões adicionais, potencialmente fatais, intra-abdominais(37). A aparência tomográfica da hemorragia adrenal é diversa e, na fase aguda, inclui um hematoma focal, de alta atenuação, em uma glândula adrenal aumentada, heterogênea, de margens indistintas, com infiltração periadrenal (Figura 8). Uma massa sem realce, calcificada, um pseudocisto hemorrágico ou uma atrofia da glândula adrenal podem ser vistos na fase crônica da hemorragia e a resolução completa não é incomum(35–37). Massa com hipersinal em T1 pode ser um achado esperado na RM(35). 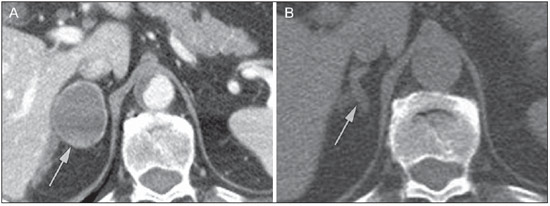 Figura 8. Hematoma. Massa homogênea com densidade de 30 uH e que não demonstra impregnação após a injeção do contraste intravenoso é identificada em uma PET/CT na glândula adrenal direita de um paciente com carcinoma das células de Meckel (A). A lesão não demonstrou captação do FDG (imagem não incluída). Uma TC adquirida três meses antes demonstrava glândula adrenal direita normal (seta em B). A hemorragia adrenal isolada não tem significado clínico, por si só, mas quando é bilateral pode ocorrer insuficiência adrenal, podendo gerar uma emergência médica(37). Feocromocitoma O feocromocitoma é um tumor neuroendócrino que segrega catecolaminas da medula adrenal; em 10% dos casos, ocorre ao longo da cadeia simpática, sendo denominado paraganglioma(29). Tem incidência anual de 0,8/100.000, é responsável por 0,6% dos pacientes com hipertensão e representa até 5% dos nódulos descobertos incidentalmente. Envolvimento adrenal bilateral ocorre em 10% dos casos esporádicos, mas se aproximando de 80% em variantes familiares, que respondem por cerca de 30% dos casos(14,38). Em razão dos achados de imagem variáveis, os feocromocitomas podem imitar lesões benignas e malignas, e são conhecidos pelos radiologistas como "tumores camaleão". Como já mencionado, feocromocitomas podem ser confundidos com os adenomas quando há lipídio intracelular(39). Além disso, eles podem seguir o padrão característico de lavagem rápida de adenomas(16,23,29). O tamanho pode ser importante discriminador, uma vez que os feocromocitomas tendem a ser maiores do que os adenomas (5–6 cm contra 1–3 cm, em média)(14). Feocromocitomas podem ser sólidos, cístico-sólidos, ou puramente císticos. Quando componentes sólidos estão presentes, eles costumam reforçar avidamente. De outro modo, podem ter áreas homogêneas ou exibir hemorragia central, necrose ou calcificação(14,29). Cerca de dois terços têm sinal intermediário a alto na RM ponderada em T2, enquanto os restantes mostram baixa intensidade de sinal (Figura 9)(23). A aparência clássica de "bulbo de lâmpada", decorrente do intenso hipersinal em T2 dos feocromocitomas, no entanto, é vista em apenas cerca de 30% dos casos(14). 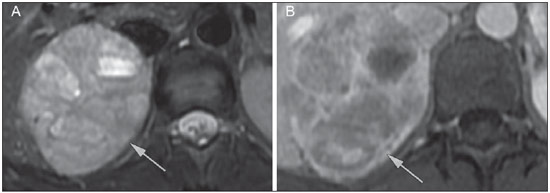 Figura 9. Feocromocitoma (setas). Uma lesão grande e heterogênea é demonstrada nas imagens de RM ponderadas em T2 (A). Componentes císticos e sólidos são identificados nas imagens de RM obtidas após a injeção intravenosa de gadolínio (B). Elevados níveis de catecolaminas foram detectados no plasma desse paciente com feocromocitoma. Devido às limitações no diagnóstico do feocromocitoma por TC ou RM, a medicina nuclear é muitas vezes indicada, com estudos metabólicos, já que a maioria está associada a níveis séricos elevados de metanefrinas séricas e urinárias(14). Imagens com 123I metaiodobenzilguanidina (MIBG) têm sensibilidade e especificidade para feocromocitoma de 83–100% e 95–100%, respectivamente (Figura 10)(14). A maioria dos feocromocitomas é também ávida pela 18F-fluorodeoxiglicose (FDG), particularmente nas variantes malignas. Um em cada dez feocromocitomas será maligno, com doença metastática para ossos, linfonodos, pulmão e fígado, possivelmente o único achados de imagem confiável para a caracterização de feocromocitoma maligno(14). 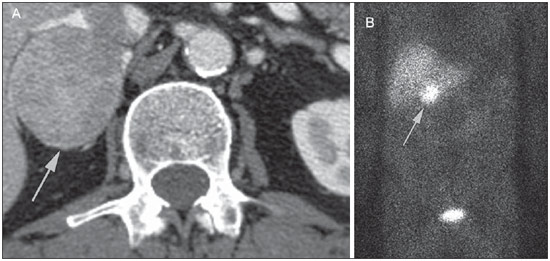 Figura 10. Feocromocitoma (setas). Uma imagem de TC demonstra uma lesão levemente heterogênea e que se impregna após a injeção intravenosa de contraste (A). A imagem coronal da cintilografia com MIBG mostra captação focal na mesma área (B). Notam-se a captação fisiológica do radiofármaco pelo fígado e excreção na bexiga urinária. Ganglioneuroma O ganglioneuroma é uma neoplasia rara, benigna, constituída por células de Schwann maduras, células ganglionares e fibras nervosas, originárias do gânglio da cadeia simpática retroperitoneal ou da glândula adrenal(40). Ganglioneuromas mais comumente afetam crianças e adultos jovens e geralmente são assintomáticos, mesmo os de grandes dimensões. Muito raramente têm atividade hormonal. Na TC sem contraste, uma massa homogênea bem circunscrita é típica. Calcificações são vistas em 20% dos casos e o padrão de realce é variável. Na RM, sinal baixo em T1 e sinal variável em T2 são descritos(28,40). O prognóstico, após ressecção cirúrgica, é excelente e a recorrência é rara(40). LESÕES MALIGNAS Carcinoma adrenocortical Carcinoma adrenocortical (CAC) é uma neoplasia rara, com prevalência de 1–2/1.000.000 no mundo, com distribuição etária bimodal, com o primeiro pico na infância e o segundo pico entre a quarta e quinta décadas(41). Associação com síndromes de cânceres, como Li-Fraumeni e Beckwith-Wiedemann, em crianças, bem como com polipose adenomatosa dos cólons, tem sido descrita(42,43). Incidência anual de CAC 10 a 15 vezes maior tem sido relatada em crianças do sul do Brasil, quando comparadas a crianças menores de 15 anos de idade nos Estados Unidos, possivelmente devido a uma mutação no gene supressor de tumor p53(43). A apresentação clínica do CAC é variável. Aproximadamente 60% dos pacientes têm hiperprodução, clinicamente aparente, de hormônios corticais adrenais, como andrógenos, estrógeno e aldosterona, responsáveis por sua apresentação clínica variada(41). Em muitos dos pacientes sem manifestação clínica, no entanto, precursores de esteroides corticais adrenais são, todavia, detectados no sangue(41). O CAC, na maioria das vezes, é uma lesão grande na imagem inicial, medindo geralmente mais de 4 cm, podendo atingir até 25 cm. Margens irregulares, necrose, hemorragia, calcificações, realce heterogêneo, invasão local e invasão vascular também são achados comuns (Figura 11)(42). O coeficiente de atenuação na TC sem contraste não é útil na caracterização de CAC, mas realce heterogêneo é típico(16,44). Além disso, esses tumores mostram lavagem (washout) relativamente lenta do meio de contraste, como visto em outras massas adrenais não adenomas(16). Na RM, em ponderações T1, o CAC é geralmente isointenso a ligeiramente hipointenso em relação ao fígado(41,42). Regiões de maior sinal T1 podem ser vistas devido a hemorragia intratumoral. Nas imagens ponderadas em T2, o CAC é geralmente hiperintenso em relação ao fígado, com sinal heterogêneo em áreas de hemorragia e necrose(42). Áreas focais de perda de sinal podem ser vistas na técnica de chemical shift pela RM, em razão do cortisol intracitoplasmático e precursores de hormônio à base de lipídios; no entanto, o padrão de perda de sinal na técnica "fora-de-fase" não é homogêneo, ao contrário do observado no adenoma cortical(44). A RM é superior à TC para a detecção de invasão em estruturas adjacentes e envolvimento venoso(41,42). FDG-PET e PET/CT podem ser usados para detectar doença metastática do CAC(41). 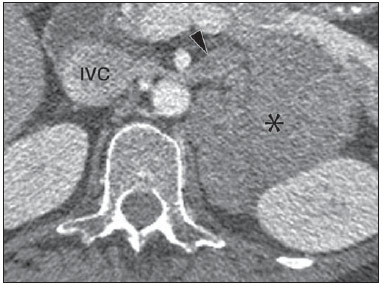 Figura 11. Carcinoma adrenocortical. Massa adrenal heterogênea e que se impregna após a injeção intravenosa de contraste, e desloca o rim ipsilateral inferiormente, é identicada (asterisco). Um carcinoma adrenocortical foi diagnosticado através de uma biópsia. Notar a invasão de veia renal esquerda (ponta de seta). IVC, veia cava inferior (inferior vena cava). A base do tratamento do CAC é a cirurgia, mesmo na doença avançada com metástases, e para detecção da recidiva, vista em 85% dos pacientes(41). Mitotano, um agente citotóxico específico do córtex adrenal, é usado para retardar a progressão da doença, em alguns estudos(41). Apesar do tratamento, o prognóstico geral para CAC é muito reservado, com taxa de sobrevida em 5 anos de apenas 16–38%, dependendo do estádio. A imagem desempenha papel crucial no seguimento destes pacientes e é mais sensível para a detecção de recorrência e metástase do que vigilância hormonal, com utilidade bem estabelecida na detecção de tumores hormonalmente inativos(41). Linfomas Linfoma primário da adrenal tipicamente afeta homens idosos. Febre, perda de peso, dor abdominal e/ou dor nas costas são comuns no momento do diagnóstico, e muitos pacientes apresentam insuficiência adrenal(45). Envolvimento secundário da glândula adrenal ocorre em 4% dos casos de linfoma não-Hodgkin, na TC, e em 25% dos casos em estudos post-mortem(46). Ocorre, geralmente, em pacientes com doença multifocal, com envolvimento do rim ipsilateral e retroperitoneal(46). Linfoma adrenal primário é muito raro, representando apenas 3% dos linfomas primários extranodais(47). A grande maioria é do tipo de grandes células B(14,45,48). O linfoma adrenal primário é indistinguível do secundário, à imagem, e nenhum achado isolado de imagem é diagnóstico de qualquer uma das condições. Estas lesões são tipicamente grandes, muitas vezes com mais de 10 cm, homogêneas, com atenuação semelhante à do músculo(45). O realce após meio de contraste é geralmente uniforme, de baixa a moderada intensidade. Heterogeneidade ocorre por alterações císticas, necrose ou hemorragia. O envolvimento do rim ipsilateral e de vasos adjacentes é achado frequentemente associado nas doenças avançadas. Na RM, o linfoma adrenal é tipicamente hipointenso em T1 e hiperintenso em T2 em relação ao músculo. Não se detecta nenhuma perda de sinal em imagens com chemical shift(46). A experiência com PET/CT em linfoma adrenal primário é limitada, mas esses tumores geralmente demonstram grande avidez pela FDG(49). O tratamento para o linfoma adrenal inclui cirurgia, quimioterapia e radioterapia; no entanto, o prognóstico é pobre, com cerca de 50% de mortalidade em um ano, devido a apresentação tardia e fatores prognósticos ruins adicionais, tais como a idade avançada e envolvimento extra-adrenal(46). Neuroblastoma O neuroblastoma é uma neoplasia maligna derivada da crista neural embriológica e, geralmente, surge dentro da medula adrenal, mas pode apresentar-se em qualquer lugar ao longo da cadeia simpática(14). É a neoplasia sólida extracraniana mais comum da infância, com 50% ocorrendo em crianças menores de 2 anos(14). A doença metastática para o fígado e/ou ossos está presente em mais de 50% dos casos, no momento do diagnóstico. Os pacientes podem apresentar-se com a hipertensão, taquicardia ou excesso de catecolaminas(14). Classicamente, neuroblastomas são massas heterogêneas, necróticas ou hemorrágicas, que tendem a envolver vasos abdominais (Figura 12). Calcificações são vistas em 30% dos casos. É importante distinguir esta neoplasia do tumor de Wilms, ou nefroblastoma, que surge nos rins; o neuroblastoma, em geral, ocorre em crianças um pouco mais velhas (maiores de 2 anos), raramente calcifica e tende a deslocar a vasculatura abdominal(14). A cintilografia com MIBG e FDG-PET/CT é usada no diagnóstico e estadiamento do neuroblastoma, e a cintilografia com 99mTc-difosfonado é muitas vezes usada para detectar metástases ósseas(14). 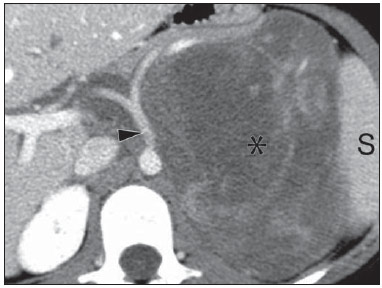 Figura 12. Neuroblastoma. Lesão adrenal grande que se impregna de forma heterogênea após a injeção intravenosa de contraste (asterisco) envolve o tronco celíaco (ponta de seta) e outros vasos sangüineos abdominais. Calcificações são comuns, mas não estão presentes nesse caso. S, baço (spleen). Metástases Metástases para a glândula adrenal representam a segunda massa adrenal mais comum, depois do adenoma(50). Os sítios primários mais comuns de metástases para as glândulas adrenais são pulmão (39%) e mama (35%), além de melanoma (Figura 13) renal, cólon e reto, e da tireoide, que constituem a maioria dos outros sítios primários(4,50). Em autópsias, 10–27% dos indivíduos com um tumor maligno primário têm metástase adrenal, e cerca de 50% das massas adrenais identificadas em imagens de pacientes oncológicos representam doença metastática(4,51). Metástases adrenais são bilaterais em 10–50% dos casos e geralmente ocorrem em pacientes com doença metastática generalizada(4,51). Metástases adrenais isoladas são raras, ocorrendo em menos de 1% dos pacientes oncológicos(52,53). 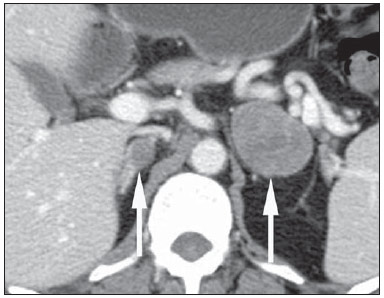 Figura 13. Metástases de melanoma. Imagens obtidas após a injeção intravenosa de contraste demonstram lesões adrenais bilaterais (setas). Apesar de que os achados de imagem não são específicos, o acometimento bilateral, o tamanho da lesão da adrenal esquerda, e a história de melanoma sugerem o diagnóstico. As características das metástases adrenais incluem tamanho maior que 4–6 cm, alteração de tamanho no seguimento, forma irregular, necrose e invasão de estruturas adjacentes. A presença destes achados aumenta drasticamente a probabilidade de metástases adrenal em doentes com malignidade conhecida fora da adrenal(50). As características de washout na TC e chemical-shift na RM são usadas para diferenciar adenomas adrenais de malignidade, incluindo as metástases. Deve-se lembrar que o carcinoma hepatocelular hipervascular e o carcinoma de células renais podem gerar metástases adrenais com estudos de dinâmica de washout rápidos, semelhantes aos vistos em lesões benignas(1,54). A FDG-PET tem utilidade notável para a avaliação de metástases adrenais, com sensibilidade global de 97% e especificidade de 91% em uma grande meta-análise(12). Glândulas adrenais normais são, normalmente, fracamente ávidas pela FDG, enquanto lesões malignas demonstram captação significativamente maior de FDG(55,56). A combinação com a TC, com ou sem contraste, melhora ainda mais a precisão da PET (Figura 14)(12,56,57). Resultados falso-negativos podem ocorrer com tumores hemorrágicos e necróticos, feocromocitomas benignos e malignos e cânceres hipometabólicos, como carcinoide, adenocarcinoma in situ e carcinoma de células renais(56). Vários processos inflamatórios, como tuberculose e sarcoidose, podem causar resultados falso-positivos(50). 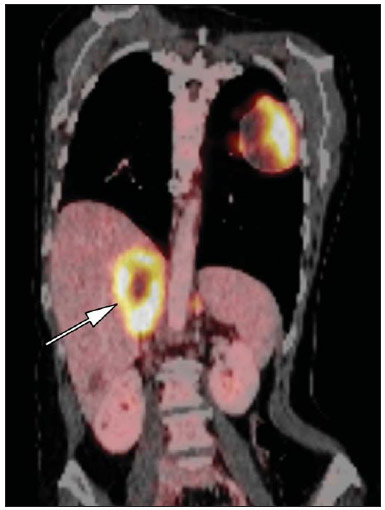 Figura 14. Metástases de câncer do pulmão. Imagem coronal combinada de uma FDG-PET/CT demonstra uma lesão grande na glândula adrenal direita, hipermetabólica, e com área de necrose central (seta). Nesse paciente, esses achados são indicativos de doença metastática. A PET/CT pode ser particularmente útil na detecção de tumores ditos de "colisão", em que a lesão maligna ocorre em ou adjacente a uma lesão pré-existente, benigna, tal como doença metastática surgindo dentro de um adenoma adrenal(57). Anormalidades morfológicas menores Anormalidades morfológicas do tipo não massa da glândula adrenal são comuns e incluem discreto aumento e contornos nodulares. Estas características podem ter relevância clínica em pacientes com alterações endócrinas; no entanto, qualquer variação morfológica, a partir de um aspecto normal, teoricamente deve ser vista com precaução em um paciente com um tumor maligno extra-adrenal conhecido, pela possibilidade de doença metastática. Os dados disponíveis, contudo, não demonstram nenhuma associação entre alterações morfológicas menores e doença metastática nesta população, e esses achados, por si só, não devem levantar a suspeita de envolvimento metastático adrenal(58,59). PERSPECTIVAS Os avanços na tecnologia de imagem, tais como CEUS, TC de dupla energia e espectroscopia de prótons na RM, estão sendo investigados para a caracterização de lesões adrenais, recentemente. Estudos limitados com CEUS usando microbolhas estabilizadas por fosfolipídios, preenchidas com hexafluoreto de enxofre, revelaram grande sensibilidade (100%) para lesão maligna de adrenal, mas especificidade relativamente reduzida (67–82%)(60,61). A alta sensibilidade sugere que CEUS pode desempenhar papel importante no acompanhamento de lesões adrenais descobertas incidentalmente, embora estudos adicionais sejam necessários(61). Na TC de dupla energia, duas séries de imagens são criadas com dois níveis de energia diferentes (muitas vezes, 80 e 140 kVp) quase que simultaneamente, revelando informações sobre a composição do tecido que não é demonstrável com a aquisição de energia única. Os dados preliminares sugerem que valores de atenuação sem contraste com diferentes energias são específicos para os adenomas; no entanto, a sua relativa baixa sensibilidade limita, no momento, sua aplicabilidade clínica(62). Além disso, imagens "virtuais", sem contraste, podem ser reconstruídas matematicamente, subtraindo-se o iodo a partir de imagens com contraste, permitindo uma avaliação do coeficiente de atenuação sem contraste de nódulos adrenais para identificar adenomas ricos em lipídios(63). As primeiras experiências com imagens virtuais, sem contraste, subtraídas sugere um alto grau de precisão na caracterização de lesões > 1 cm, mas pesquisas adicionais são necessárias para confirmação de seu uso(64). A espectroscopia por RM tem papel estabelecido em neurorradiologia e também tem sido usada com sucesso para avaliar pacientes com câncer de próstata(65,66). A técnica permite a caracterização do perfil lipídico e bioquímico de tecidos vivos, e estudos recentes de Faria et al. sugerem que ela pode também ser usada para caracterizar massas adrenais(67,68). Especificamente, a espectroscopia por RM pode ser utilizada para distinguir adenomas, CACs, feocromocitomas e metástases com base nas razões de colina/creatina e lipídio/creatina. Por exemplo, uma proporção inferior a 1,2 na razão colina/creatina é mais consistente com um diagnóstico de adenoma ou feocromocitoma do que um carcinoma adrenocortical ou metástase. Uma proporção de lipídio/creatina menor que 2,1 sugere o diagnóstico de feocromocitoma. Embora estes resultados sejam promissores, novos estudos são necessários antes da espectroscopia por RM ser adotada na prática diária. PROTOCOLOS DE IMAGEM Protocolos de imagem podem variar ligeiramente, com base nas preferências individuais dos imaginologistas e nos equipamentos e softwares disponíveis em diferentes instituições. Na Tabela 1 fornecemos os protocolos de RM e TC usados em nossa instituição. O protocolo de TC para glândula adrenal compreende cortes axiais de 1,25 mm, de todo o abdome, antes e depois da administração intravenosa de 100–150 ml de meio de contraste iodado, a uma taxa de 3 ml/s. Imagens pós-contraste são obtidas com 90 segundos e 12 minutos de espera. As imagens de todas as fases são reconstruídas no plano axial, com 5 mm, e nos planos sagital e coronal, a cada 3 mm. Usamos protocolo de reconstrução iterativa, com estatística adaptativa, com um nível de mistura de 40%, energia fixada em 120 kV, e corrente do tubo variável, entre 100–440 mA, na maioria dos casos. O field-of-view padrão é de 36 cm, mas áreas maiores ou menores são usadas dependendo do tamanho do paciente. CONCLUSÕES Imagem da glândula adrenal é ocasionalmente indicada no acompanhamento de doenças com alteração de função primária da glândula; no entanto, a grande maioria das alterações adrenais é um achado incidental na investigação de condições não-relacionadas ou como parte de estadiamento de uma neoplasia. Dessa forma, a caracterização de lesões adrenais por imagem tem estimulado consideravelmente a pesquisa nas últimas décadas, o que permitiu uma avaliação cada vez mais precisa da patologia adrenal. Imagens por TC, RM e medicina nuclear para diferenciação de doença adrenal benigna e maligna são de uso clínico generalizado, e as técnicas mais recentes, como CEUS, TC de dupla energia e espectroscopia de prótons por MR demonstraram potencial inicial como modalidades complementares ou resolutivas de problemas. REFERÊNCIAS 1. Zeiger MA, Siegelman SS, Hamrahian AH. Medical and surgical evaluation and treatment of adrenal incidentalomas. J Clin Endocrinol Metab. 2011;96:2004–15. 2. Young WF Jr. Clinical practice. The incidentally discovered adrenal mass. N Engl J Med. 2007;356:601–10. 3. Song JH, Chaudhry FS, Mayo-Smith WW. The incidental adrenal mass on CT: prevalence of adrenal disease in 1,049 consecutive adrenal masses in patients with no known malignancy. AJR Am J Roentgenol. 2008;190:1163–8. 4. Lenert JT, Barnett CC Jr, Kudelka AP, et al. Evaluation and surgical resection of adrenal masses in patients with a history of extra-adrenal malignancy. Surgery. 2001;130:1060–7. 5. Lam KY, Lo CY. Metastatic tumours of the adrenal glands: a 30-year experience in a teaching hospital. Clin Endocrinol. 2002;56:95–101. 6. Berland LL, Silverman SG, Gore RM, et al. Managing incidental findings on abdominal CT: white paper of the ACR incidental findings committee. J Am Coll Radiol. 2010;7:754–73. 7. Blake MA, Kalra MK, Sweeney AT, et al. Distinguishing benign from malignant adrenal masses: multi-detector row CT protocol with 10-minute delay. Radiology. 2006;238:578–85. 8. Bulow B, Ahren B. Adrenal incidentaloma – experience of a standardized diagnostic programme in the Swedish prospective study. J Intern Med. 2002;252:239–46. 9. Choyke PL. ACR Appropriateness Criteria on incidentally discovered adrenal mass. J Am Coll Radiol. 2006;3:498–504. 10. Lee MJ, Hahn PF, Papanicolaou N, et al. Benign and malignant adrenal masses: CT distinction with attenuation coefficients, size, and observer analysis. Radiology. 1991;179:415–8. 11. Pantalone KM, Gopan T, Remer EM, et al. Change in adrenal mass size as a predictor of a malignant tumor. Endocrine Practice. 2010;16:577–87. 12. Boland GW. Adrenal imaging. Abdom Imaging. 2011;36:472–82. 13. Boland GW, Lee MJ, Gazelle GS, et al. Characterization of adrenal masses using unenhanced CT: an analysis of the CT literature. AJR Am J Roentgenol. 1998;171:201–4. 14. Low G, Dhliwayo H, Lomas DJ. Adrenal neoplasms. Clin Radiol. 2012;67:988–1000. 15. Caoili EM, Korobkin M, Francis IR, et al. Delayed enhanced CT of lipid-poor adrenal adenomas. AJR Am J Roentgenol. 2000;175:1411–5. 16. Szolar DH, Korobkin M, Reittner P, et al. Adrenocortical carcinomas and adrenal pheochromocytomas: mass and enhancement loss evaluation at delayed contrast-enhanced CT. Radiology. 2005;234:479–85. 17. Caoili EM, Korobkin M, Francis IR, et al. Adrenal masses: characterization with combined unenhanced and delayed enhanced CT. Radiology. 2002;222:629–33. 18. Pena CS, Boland GW, Hahn PF, et al. Characterization of indeterminate (lipid-poor) adrenal masses: use of washout characteristics at contrast-enhanced CT. Radiology. 2000;217:798–802. 19. DeVries M, Johnson C. Chest X-Ray.com. The art and science of thoracic imaging. Omaha, NE. [cited 2014 July 15]. Available from: http://www.chestx-ray.com/index.php/calculators/adrenalcharacterization. 20. Mitchell DG, Crovello M, Matteucci T, et al. Benign adrenocortical masses: diagnosis with chemical shift MR imaging. Radiology. 1992;185:345–51. 21. Mayo-Smith WW, Lee MJ, McNicholas MM, et al. Characterization of adrenal masses (< 5 cm) by use of chemical shift MR imaging: observer performance versus quantitative measures. AJR Am J Roentgenol. 1995;165:91–5. 22. Sebro R, Aslam R, Muglia VF, et al. When is MRI unlikely to characterize an indeterminate adrenal nodule, based on density on an unenhanced CT? Abdominal Radiology Course; Feb 24–Mar 1, 2013; Maui, HI: Society of Abdominal Radiology; 2013. 23. Blake MA, Cronin CG, Boland GW. Adrenal imaging. AJR Am J Roentgenol. 2010;194:1450–60. 24. Haider MA, Ghai S, Jhaveri K, et al. Chemical shift MR imaging of hyperattenuating (> 10 HU) adrenal masses: does it still have a role? Radiology. 2004;231:711–6. 25. Korobkin M, Lombardi TJ, Aisen AM, et al. Characterization of adrenal masses with chemical shift and gadolinium-enhanced MR imaging. Radiology. 1995;197:411–8. 26. Inan N, Arslan A, Akansel G, et al. Dynamic contrast enhanced MRI in the differential diagnosis of adrenal adenomas and malignant adrenal masses. Eur J Radiol. 2008;65:154–62. 27. Krestin GP, Freidmann G, Fishbach R, et al. Evaluation of adrenal masses in oncologic patients: dynamic contrast-enhanced MR vs CT. J Comput Assist Tomogr. 1991;15:104–10. 28. Otal P, Escourrou G, Mazerolles C, et al. Imaging features of uncommon adrenal masses with histopathologic correlation. Radiographics. 1999;19:569–81. 29. Blake MA, Kalra MK, Maher MM, et al. Pheochromocytoma: an imaging chameleon. Radiographics. 2004;24 Suppl 1:S87–99. 30. Rozenblit A, Morehouse HT, Amis ES Jr. Cystic adrenal lesions: CT features. Radiology. 1996;201:541–8. 31. Silva RdC, Castro Md, Kater CE, et al. Insuficiência adrenal primária no adulto: 150 anos depois de Addison. Arq Bras Endocrinol Metab. 2004;48:724–38. 32. Guo YK, Yang ZG, Li Y, et al. Addison's disease due to adrenal tuberculosis: contrast-enhanced CT features and clinical duration correlation. Eur J Radiol. 2007;62:126–31. 33. Yamashita S, Machado JM, Morceli J. Emprego da tomografia computadorizada na detecção de alterações das adrenais em doentes com tuberculose. Radiol Bras. 2004;37:167–70. 34. Agudelo CA, Munoz C, Ramirez A, et al. Identification of Paracoccidioides brasiliensis in adrenal glands biopsies of two patients with paracoccidioidomycosis and adrenal insufficiency. Rev Inst Med Trop S Paulo. 2009;51:45–8. 35. Jordan E, Poder L, Courtier J, et al. Imaging of nontraumatic adrenal hemorrhage. AJR Am J Roentgenol. 2012;199:W91–8. 36. Rana AI, Kenney PJ, Lockhart ME, et al. Adrenal gland hematomas in trauma patients. Radiology. 2004;230:669–75. 37. Sinelnikov AO, Abujudeh HH, Chan D, et al. CT manifestations of adrenal trauma: experience with 73 cases. Emerg Radiol. 2007;13:313–8. 38. Renard J, Clerici T, Licker M, et al. Pheochromocytoma and abdominal paraganglioma. J Visc Surg. 2011;148:e409–16. 39. Korobkin M, Giordano TJ, Brodeur FJ, et al. Adrenal adenomas: relationship between histologic lipid and CT and MR findings. Radiology. 1996;200:743–7. 40. Rha SE, Byun JY, Jung SE, et al. Neurogenic tumors in the abdomen: tumor types and imaging characteristics. Radiographics. 2003;23:29–43. 41. Allolio B, Fassnacht M. Clinical review: adrenocortical carcinoma: clinical update. J Clin Endocrinol Metab. 2006;91:2027–37. 42. Bharwani N, Rockall AG, Sahdev A, et al. Adrenocortical carcinoma: the range of appearances on CT and MRI. AJR Am J Roentgenol. 2011;196:W706–14. 43. Ribeiro RC, Sandrini F, Figueiredo B, et al. An inherited p53 mutation that contributes in a tissue-specific manner to pediatric adrenal cortical carcinoma. Proc Natl Acad Sci U S A. 2001;98:9330–5. 44. Schlund JF, Kenney PJ, Brown ED, et al. Adrenocortical carcinoma: MR imaging appearance with current techniques. J Magn Reson Imaging. 1995;5:171–4. 45. Rashidi A, Fisher SI. Primary adrenal lymphoma: a systematic review. Ann Hematol. 2013:[Epub ahead of print]. 46. Zhang LJ, Yang GF, Shen W, et al. Imaging of primary adrenal lymphoma: case report and literature review. Acta Radiol. 2006;47:993–7. 47. Zhou L, Peng W, Wang C, et al. Primary adrenal lymphoma: radiological; pathological, clinical correlation. Eur J Radiol. 2012;81:401–5. 48. Nacif MS, Jauregui GF, Mello RAF, et al. Linfoma adrenal primário bilateral com envolvimento do sistema nervoso central: relato de caso. Radiol Bras. 2005;38:235–8. 49. Kumar R, Xiu Y, Mavi A, et al. FDG-PET imaging in primary bilateral adrenal lymphoma: a case report and review of the literature. Clin Nucl Med. 2005;30:222–30. 50. Sancho JJ, Triponez F, Montet X, et al. Surgical management of adrenal metastases. Langenbecks Arch Surg. 2012;397:179–94. 51. Karolyi P. Do adrenal metastases from lung cancer develop by lymphogenous or hematogenous route? J Surg Oncol. 1990;43:154–6. 52. Lee JE, Evans DB, Hickey RC, et al. Unknown primary cancer presenting as an adrenal mass: frequency and implications for diagnostic evaluation of adrenal incidentalomas. Surgery. 1998;124:1115–22. 53. Uberoi J, Munver R. Surgical management of metastases to the adrenal gland: open, laparoscopic, and ablative approaches. Curr Urol Reports. 2009;10:67–72. 54. Choi YA, Kim CK, Park BK, et al. Evaluation of adrenal metastases from renal cell carcinoma and hepatocellular carcinoma: use of delayed contrast-enhanced CT. Radiology. 2013;266:514–20. 55. Bagheri B, Maurer AH, Cone L, et al. Characterization of the normal adrenal gland with 18F-FDG PET/CT. J Nucl Med. 2004;45:1340–3. 56. Metser U, Miller E, Lerman H, et al. 18F-FDG PET/CT in the evaluation of adrenal masses. J Nucl Med. 2006;47:32–7. 57. Blake MA, Slattery JM, Kalra MK, et al. Adrenal lesions: characterization with fused PET/CT image in patients with proved or suspected malignancy – initial experience. Radiology. 2006;238:970–7. 58. Benitah N, Yeh BM, Qayyum A, et al. Minor morphologic abnormalities of adrenal glands at CT: prognostic importance in patients with lung cancer. Radiology. 2005;235:517–22. 59. Meehan CP, Fuqua JL 3rd, Reiner AS, et al. Prognostic significance of adrenal gland morphology at CT in patients with three common malignancies. Br J Radiol. 2012;85:807–12. 60. Dietrich CF, Ignee A, Barreiros AP, et al. Contrast-enhanced ultrasound for imaging of adrenal masses. Ultraschall Med. 2010;31:163–8. 61. Friedrich-Rust M, Schneider G, Bohle RM, et al. Contrast-enhanced sonography of adrenal masses: differentiation of adenomas and nonadenomatous lesions. AJR Am J Roentgenol. 2008;191:1852–60. 62. Gupta RT, Ho LM, Marin D, et al. Dual-energy CT for characterization of adrenal nodules: initial experience. AJR Am J Roentgenol. 2010;194:1479–83. 63. Coursey CA, Nelson RC, Boll DT, et al. Dual-energy multidetector CT: how does it work, what can it tell us, and when can we use it in abdominopelvic imaging? Radiographics. 2010;30:1037–55. 64. Gnannt R, Fischer M, Goetti R, et al. Dual-energy CT for characterization of the incidental adrenal mass: preliminary observations. AJR Am J Roentgenol. 2012;198:138–44. 65. Westphalen AC, Coakley FV, Roach M 3rd, et al. Locally recurrent prostate cancer after external beam radiation therapy: diagnostic performance of 1.5-T endorectal MR imaging and MR spectroscopic imaging for detection. Radiology. 2010;256:485–92. 66. Ozturk-Isik E, Crane JC, Cha S, et al. Unaliasing lipid contamination for MR spectroscopic imaging of gliomas at 3T using sensitivity encoding (SENSE). Magn Reson Med. 2006;55:1164–9. 67. Faria JF, Goldman SM, Szejnfeld J, et al. Adrenal masses: characterization with in vivo proton MR spectroscopy – initial experience. Radiology. 2007;245:788–97. 68. Faria JF. Espectroscopia de prótons por ressonância magnética in vivo na caracterização de massas da adrenal. Radiol Bras. 2009;42:198-98. 1. Professor Assistente do Departamento de Radiologia da Keck School of Medicine, Universidade do Sul da Califórnia, Los Angeles, CA, USA 2. Livre-docente, Professor Assistente do Departamento de Medicina Interna – Radiologia, Faculdade de Medicina de Ribeirão Preto da Universidade de São Paulo (FMRP-USP), Ribeirão Preto, SP, Brasil 3. Livre-docente, Professor Titular do Departamento de Cirurgia – Urology, Faculdade de Medicina da Universidade Federal do Rio Grande do Sul (UFRGS), Porto Alegre, RS, Brazil 4. Doutor, Professor Assistente dos Departamentos de Radiologia, Imaginologia Biomédica e Urologia da Faculdade de Medicina da Universidade da Califórnia, San Francisco, CA, EUA Endereço para correspondência: Dr. Antonio Carlos Westphalen 350 Parnassus Avenue, Suite 307 San Francisco, CA, 94143, USA E-mail: antonio.westphalen@ucsf.edu Recebido para publicação em 3 de março de 2013. Aceito, após revisão, em 3 de outubro de 2013. Trabalho realizado nos Departamentos de Radiologia e Imaginologia Biomédica da Universidade da Califórnia, San Francisco, CA, EUA. |
|
Av. Paulista, 37 - 7° andar - Conj. 71 - CEP 01311-902 - São Paulo - SP - Brazil - Phone: (11) 3372-4544 - Fax: (11) 3372-4554